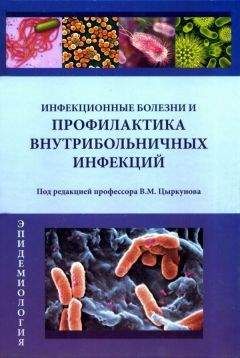
Кровь для исследования берется в любой период заболевания, но лучше во время лихорадки, сразу после озноба, когда в крови находится наибольшее количество возбудителей. Забор крови производится из IV пальца левой руки иди мочки уха, которые обтираются ватой, смоченной спиртом. Прокол кожи делается быстрым колющим движением иглой-копьем одноразового пользования или толстой инъекционной иглой. Перед взятием крови и после него игла стерилизуется кипячением не менее 45 мин. Если кровь из прокола выступает плохо, то просят больного сделать несколько энергичных движений рукой, кистью и слегка массируют палец (мочку уха) в направлении к месту укола. Когда и после этого кровь не идет, делают новый укол на другом пальце или меняют руку. Первую выступившую каплю крови стирают сухой ватой, затем палец поворачивают проколом вниз и ко второй капле прикасаются хорошо обезжиренным предметным стеклом в 2–3 местах. 'Образующиеся при этом на стекле капли* отпечатки размазывают углом другого стекла, делая круговые движения и доводя диаметр капель до 10–15 мм.
Полученные таким образом толстые капли высушиваются при комнатной температуре не менее 2- 3 ч. Если проявляется поспешность и недостаточно подсохнувшие капли подвергаются окраске, то они часто отстают от стекла. Капли получают трещины и отваливаются от стекла при высушивании на солнце и вблизи от нагревательных приборов. При направлении в лабораторию следует на обратной стороне стекла написать фамилию больного или поставить соответствующий регистрирующий номер.
Изготовление тонкого мазка производится обычным способом. Для этого палец повертывают проколом вверх. К выступившей крови прикасаются нижней поверхностью предметного стекла так, чтобы капля величиной немного больше булавочной головки, оказалась на расстоянии 1,5–2см от его узкого края. Затем стекло перевертывают каплей вверх и берут в левую руку. Правой рукой устанавливают шлифованное стекло под углом 45° к первому с наклоном в сторону капли, осторожно подвигают к краю капли и ждут, пока кровь растечется вдоль края шлифованного стекла в углу, образованном обоими стеклами. После этого быстрым равномерным движением проводят шлифованным стеклом вдоль предметного стекла в обратном направлении и получают тонкий мазок крови. Его высушивают и направляют в лабораторию. Фамилию больного или порядковый номер можно написать тупой иглой или простым карандашом непосредственно на мазке, лучше на его первой половине.
Лямблиоз.
Лямблий легко обнаруживают при исследовании дуоденального содержимого и фекалий. В дуоденальном содержимом находят подвижные или при стоянии желчи в течение 2–3 часов неподвижные трофозоиты лиямблий, чаще в порции "А". В нативных мазках из фекалий обнаруживают цисты лямблий и лишь при диарее находят вегетативные формы. Для забора желчи у больного проводится дуоденальное зондирование.
Исследование желчи и дуоденального содержимого производится при подозрении на гельминтозы печени и желчного пузыря (описторхоз, фасциолез и др.) и 12-перстной кишки, а также для диагностики активного лямблиоза.
Для выявления вегетативных форм лямблий желчь необходимо микроскопировать незамедлительно после зондирования. При лабораторном поиске диагностических стадий гельминтов из исследуемой жидкости выбирают плавающие в ней хлопья и добавляют эфир в соотношении 1:1. Центрифугируют в течение 5 мин при 1000 об/мин, надосадочную жидкость сливают, осадок микроскопируют. При микроскопии нативных мазков обращают внимание на увеличение числа эпителиальных клеток желчных протоков, лейкоцитов, могут обнаруживаться эозинофилы (свидетельство острого или хронического холангита или холецистита паразитарной этиологии)/ трофозоиды простейших, яйца и личинки гельминтов. Для выявления ооцист изоспоры и криптоспоридия окрашивают мазки по модифицированному методу Циля-Нильсена.
Для паразитологического исследования дуоденального содержимого используется «Энтеро-Тест». Данная система включает в себя специальный шнурок, один конец которого прикрепляется к коже исследуемого в области губы, а другой – с грузом, помешенным в желатиновую оболочку, пациент проглатывает. Через 4 часа шнурок извлекают и промывают в пробирке с физиологическим раствором хлорида натрия. Полученную суспензию центрифугируют и осадок исследуют под микроскопом. Кроме яиц и личинок гельминтов, в осадке могут обнаруживаться трофозоиты лямблий.
Гельминтозы.
Для выявления в кале яиц и члеников гельминтов требуется небольшое количество испаражнений. Яйца глистов выявляются как в нативном препарате так и микрогельминтоскопически. Методы концентрации яиц гельминтов основаны на их осаждении или всплытии (флотации). Для этой цели используют насыщенный раствор поваренной соли или калийной селитры.
Забор материала. Материал получают утром до дефекации или вечером, после 1,5 часа пребывания в постели. Фекалии собирают в стеклянную или пластмассовую посуду, парафиновые стаканчики, на которые наклеивают этикетку с указанием Ф.И.О., возраста и адреса (отделения). Материал следует доставить не менбб стаканчика, т.к. малые порции подсыхают и яйца деформируются. Материал исследуется в день доставки.
Энтеробиоз.
Яйца остриц выявляются в кале редко, так как острица откладывает их не в кишечнике, а в перианальных складках заднего прохода. В связи с этим, существуют методы забора яиц остриц с кожи складок деревянным шпателем, ватным тампоном, стеклянной палочкой, липкой лентой. Методика проводится утром, сразу после сна вертикальными движениями вокруг ануса делают соскоб. Затем краем покровного стекла снимают его с поверхности шпателя (тампона, палочки) в каплю глицерина или 1% раствора едкой щелочи, нанесенных на предметное стекло, накрывают покровным стеклом и микроскопируют. Рекомендуют брать ректальную слизь. При 'заборе яиц прозрачной лентой, последнюю после снятия с пер макальных складок приклеивают на предметное стекло и доставляют н лабораторию.
Методика постановки очистительных и лечебных клизм.
Сифонное промывание толстом кишечника.
Если очистительные клизмы не дают эффекта, то при наличии кишечной непроходимости, отравлении ядами, а также для удаления из кишечника продуктов брожения, гниения, газов и быстрого его опорожнения применяют сифонный метод (многократное промывание кишечника), основанный т принципе сообщающихся сосудов. Одним из сосудов является кишечник, лру* им – воронка (кружка) на наружном конце введенной в прямую кишку резиновой трубки.
Больного укладывают на левый бок близ края постели с прижатыми к животу ногами, что способствует расслаблению мышц брюшного пресса и те?* самым лучшему введению воды в кишечник. Под ягодицы подкладывают клеенку, а у кровати ставят ведро для слива и кувшин на 5–8 л с дезинфицирующей жидкостью (слабый раствор калия перманганата, 2% раствор натрия гидрокарбоната или кипяченая вода, подогретая до 38 °С). Конец зонда (обша* длина 75 см, диаметр 1,5 см) с надетой на наружном конце воронкой (вмещающей 0,5 л жидкости), вводимого в прямую кишку, обильно смазывают вазелином и продвигают вперед на 20–30 см. Нужно следить, чтобы зонд не свернулся i ампуле прямой кишки, контролируя его положение, если необходимо, пальцем. Воронку надо держать немного ниже тела больного в наклонном положении. Затем ее постепенно наполняют жидкостью и приподнимают над телом на расстояние 1 м. Как только уровень убывающей воды достигнет сужения воронки, последнюю опускают вниз, над тазом, не переворачивая до тех пор, пока вода не заполнит воронку. При таком положении воронки хорошо видны пузырьки воздуха, комочки кала. Потом содержимое выливают в таз, снова заполняют воронку водой, повторяя процедуру несколько раз.
Необходимо, чтобы из кишечника выделялось не меньше жидкости, чем было введено. Кишечник промывают до тех пор, пока не прекратится отхождение газов и в воронку не будет поступать чистая вода. Иногда на сифонное промывание кишечника уходит до 10 л воды. После окончания промывания воронку снимают, а резиновую трубку оставляют в прямой кишке на 10–20 мин, опустив ее наружный конец в таз для стока оставшейся жидкости и отхождения газов.
Методика введения лечебных сывороток.
Сыворотки и у-глобулины чаще всего вводятся внутримышечно, реже внутривенно (при крайне тяжелых состояниях и необходимости получить быстрый эффект), очень редко внутриартериально. Последние два способа при введении чужеродных препаратов наиболее опасны вероятностью развития анафилактического шока.
Перед введением сывороточных препаратов ампула тщательно осматривается. Мутные сыворотки или сыворотки с неразвивающимся осадком и посторонними включениями, в поврежденных ампулах или с отсутствием на них этикетки, с истекшим сроком годности не применяются. Перед введением сыворотка подогревается до 37 °С в теплой воде при температуре воды не более 37 °С. Конец ампулы обтирается стерильной ватой, смоченной спиртом, наждаком делается надрез, после чего верхняя часть ампулы вторично протирается спиртом и обламывается. Вскрытая ампула накрывается стерильной салфеткой. Введение сыворотки обязательно производится врачом или под наблюдением врача. Для предупреждения анафилактического шока применяется метод дробной десенсибилизации с определением индивидуальной чувствительности к разведенному 1:100 чужеродному белку. С разведенной таким образом сывороткой ставится внутрикожная проба. Разведенная сыворотка готовится специально и вкладывается в каждую коробку с лечебной сывороткой. Ампулы с разведенной 1:100 сывороткой маркируются красным, лечебные – синим или черным цветом. Разведенная сыворотка вводится в дозе 0,1 мл в кожу предплечья. Реакция учитывается через 20 мин. Проба считается отрицательной, если диаметр отека или покраснения на месте введения менее 10 мм, и положительной, если 10 мм и более.